«Gesundheitsversorgung – Mehr für weniger?» aus Sicht der Rehabilitation
Was könnte aus Ihrer Sicht «Mehr» und was «Weniger» sein?
Auf meiner «Mehr»-Liste würde ich die Begriffe Indikationsqualität und Einbezug der Patienten zuoberst aufführen. Die beiden Elemente gehören für mich eng zusammen, da eine gute, «value-based» Medizin eine patientenzentrierte Medizin sein muss. Die Verbesserung der Indikationsqualität ist für mich die zentrale Herausforderung in den nächsten Jahrzehnten, um ein qualitativ hochstehendes und gleichzeitig auch bezahlbares Gesundheitssystem zu erhalten. Hierzu gibt es bereits vielversprechende Initiativen wie die internationale und auch in der Schweiz eingeführte «Choosing Wisely»-Kampagne, die Einrichtung von Indikationsboards (wie z.B. in Form von Tumorboards schon seit Jahren umgesetzt) oder Zweitmeinungsangebote. Unter das Stichwort Einbezug der Patienten fallen Ansätze wie Gesundheitskompetenz, «Shared Decision Making» und PROMS (= Patient Reported Outcomes Measurement).
Auf der «Weniger»-Seite ergibt sich hieraus, dass eine verschwenderische („wasteful“) und low-value Gesundheitsversorgung korrigiert werden muss. Die OECD (Organisation für wirtschaftliche Zusammenarbeit und Entwicklung) versteht unter «wasteful healthcare» sowohl die Anwendung ineffektiver Methoden, einen übermässigen Ressourceneinsatz, eine falsche Versorgungsstufe als auch eine überbordende Administration (bei allen Akteuren!). Eine aktuelle Analyse von über 3‘000 randomisierten klinischen Studien in drei der renommiertesten medizinischen Fachzeitschriften identifizierte 396 «medical reversals», also Methoden, die keinen Zusatznutzen zum bisherigen Standard brachten.
Als überzeugtem Verfechter eines liberal ausgestalteten Gesundheitssystems gehört für mich der Themenkomplex Wettbewerb in Gesundheitsregionen, Innovation und Transparenz ebenfalls weit vorne auf die «Mehr»-Liste. Auf der «Weniger»-Seite ergeben sich automatisch die Gegenbegriffe wie Überregulierung und zu enge Fokussierung auf Kantonsgrenzen.
Noch ein letzter Gedanke: Wir sollten die insgesamt gute Umgangskultur im Schweizer Gesundheitswesen erhalten. Dies bedeutet für mich: «Mehr» Verständnis und Akzeptanz für die unterschiedlichen Aufgaben und Interessen der einzelnen Akteure und «weniger» pauschale Schuldzuweisungen und Schubladendenken und «weniger» absolute und brachiale Sprache.

Dr. med. Andreas Roos, CEO von VAMED Schweiz
Wie ist die Innovationsbereitschaft leistungserbringerübergreifend und welche Optimierungen wären im Übertritt von Akut zu Reha notwendig?
Meiner Ansicht nach sind die leistungserbringerübergreifende Kooperation und organisatorische Innovation genau an diesen «Grenzübertritten» eher eine der Schwachstellen unseres grundsätzlich hervorragenden Gesundheitssystems und generell eine Herausforderung jedes Gesundheitssystems. Am Übergabepunkt von Akut zu Reha gibt es zwar bereits gute Beispiele für optimierte, patientenorientierte Prozesse, bei denen oft auch Krankenversicherer einen wichtigen Beitrag leisten (z.B. gemeinsam abgestimmte Übertritte ohne langwierige Einzel-Kostengutsprachen). Dennoch gibt es hier noch Luft nach oben. Erschwerend ist, dass die gesamtschweizerischen Tarifsysteme auf die einzelnen Leistungserbringer ausgerichtet sind und integrative Konzepte kaum berücksichtigen. Hier wären innovative Vergütungsmodelle hilfreich. Eigentlich würde das Krankenversicherungsgesetz (KVG) hier einige Möglichkeiten vorsehen (z.B. alternative Versicherungsmodelle oder Pauschalentgelte). Jedoch schöpfen weder Krankenversicherer noch Leistungserbringer dieses Potenzial bisher aus.
Welche Auswirkungen hat Ihrer Meinung nach AVOS (ambulant vor stationär) auf die Rehabilitation?
Erstens stellt sich die Frage nach der zu hohen Versorgungsstufe – stationäre statt ambulante Versorgung – in der Rehabilitation in deutlich geringerem Ausmass als in der Akutsomatik. Denn vor einer stationären Rehabilitation braucht es gesetzlich zwingend eine Kostengutsprache des Krankenversicherers mit Beurteilung der Spitalbedürftigkeit. Zweitens hat sich bei verschiedenen Reha-Indikationen bereits in den letzten Jahren aus medizinischen und ökonomischen Gründen eine markante Verschiebung in den ambulanten wohnortnahen Bereich ergeben. Ich denke hier beispielsweise an die kardiale oder die orthopädische Rehabilitation. Drittens führt die Entwicklung «ambulant vor stationär» im Akutbereich in den Köpfen von Zuweisern und Patienten auch in der Rehabilitation zu einem Umdenken
Reicht das Leistungsangebot in der Rehabilitation aus oder braucht es zukünftig eher ein grösseres Reha-Angebot in der Schweiz?
In der Schweiz gaben wir für die Rehabilitation im Jahr 2017 knapp 3,7 Mrd. Franken aus, je die Hälfte für ambulante und stationäre Leistungen. Das entspricht 4,4 % der gesamten Gesundheitsausgaben oder anders gesagt: Nur wenig mehr als die Verwaltungskosten des Gesundheitswesens, die knapp 3,2 Mrd. Franken betrugen.
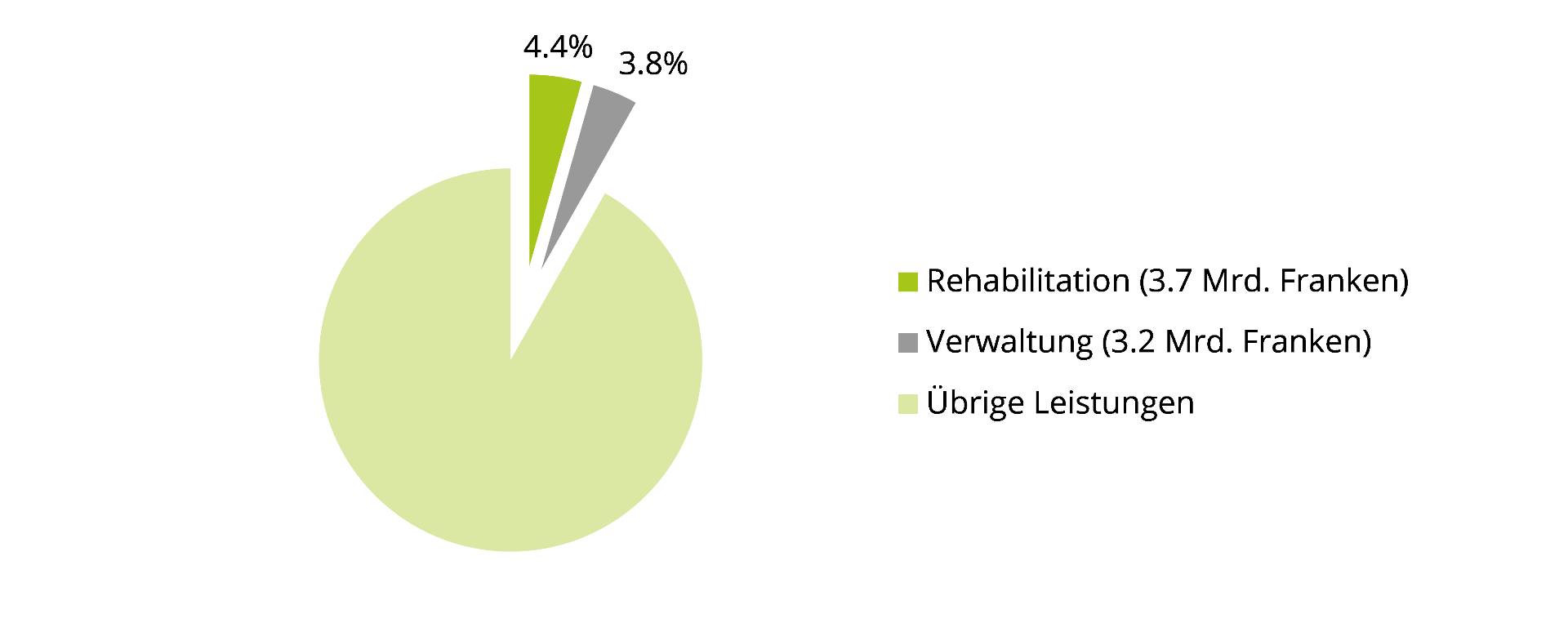
Kosten des Gesundheitswesens nach Leistungen, Total 82,5 Mrd. Franken
Obwohl die Schweiz deutlich weniger Reha-Betten pro Kopf als beispielsweise Deutschland oder Österreich hat, bin ich der Meinung, dass wir ein gutes und hochstehendes Rehabilitationsangebot haben, welches in gewissen Bereichen noch ausbaufähig ist. Die Wettbewerbsintensität ist insgesamt recht hoch. Es werden in den nächsten Jahren auch zusätzliche Kapazitäten aufgebaut.
Wie erwähnt, gibt es bei gewissen Indikationsbereichen eine deutliche Verschiebung in den ambulanten Bereich. Allerdings kommen auch neue stationäre Indikationen dazu, wie beispielsweise die Rehabilitation von betagten Patienten nach minimal-invasivem Herzklappenersatz (TAVI), welche in der Vergangenheit gar nicht operiert werden konnten und deshalb auch keine Rehabilitation benötigten. Die neurologische Rehabilitation wird auch in Zukunft in erheblichem Ausmass stationär erfolgen. Hier werden vermehrt neue Technologien wie Robotik und Hilfsmittel (assistive devices, z.B. Exoskelette) in die Therapieprogramme aufgenommen werden müssen. Die stationäre Rehabilitation wird sich spezialisieren und ständig weiterentwickeln müssen. Ein weiterer Trend ist die verstärkte Verzahnung von Akutbereich und Rehabilitation in Form von akutnahen „Campus“-Reha-Einheiten.
Eine wachsende und immer wichtigere Leistungsgruppe stellt für mich die geriatrische Rehabilitation dar. Man spricht immer von der zukünftigen demografischen und epidemiologischen Entwicklung. Es gibt jedoch bisher nur wenig konkrete, geschweige denn umgesetzte überzeugende Ansätze zur Betreuung von polymorbiden Patienten. Praktisch alle heutigen Guidelines sind monothematisch. Neben der umfassenden und ganzheitlichen hausärztlichen Betreuung ist die Rehabilitation mit ihrem fähigkeits- und ressourcenorientierten, auf dem biopsychosozialen Ansatz basierenden ICF-Modell eine sehr wichtige Versorgungsstufe für diese in Zukunft stark wachsende Gruppe von multimorbiden Patienten.
Sehr spannend. Wird hierbei auch die Digitalisierung eine Rolle spielen?
Zunehmend wichtig werden aus meiner Sicht digitale Angebote, z.B. in Form von Telerehabilitationsprogrammen für die Fortführung der Rehabilitation zu Hause. Hier werden sich Hybrid-Ansätze entwickeln, welche die Rehabilitationsstufen (stationär, ambulant, zuhause) neu konfigurieren. Leider hinken die Tarifstrukturen der technologischen Entwicklung meist deutlich hinterher, innovative Ansätze wären gefragt. Wir stehen insgesamt erst am Anfang einer digitalen Umwälzung, welche auch die Rehabilitation erfassen wird. Eric Topol, einer der Vordenker der digitalen Medizin, beschreibt einen virtuellen medizinischen Coach, der uns dereinst auf der Basis von umfassenden Daten und mit Hilfe von künstlicher Intelligenz (deep learning mit neuronalen Netzwerken) präzise individualisierte Empfehlungen geben wird, wie wir unsere Gesundheit bestmöglich erhalten und – beim „Störfall“ Krankheit – wiederherstellen können. Diese Perspektive bietet viele Chancen und Möglichkeiten, wirkt jedoch auch bedrohlich. Leben, Altern, Vergänglichkeit, Krankheit und Tod beinhalten Dimensionen, welche weit über Algorithmen und deep learning hinausgehen und das spezifisch Humane berühren.
Wie sehen Sie der geplanten Einführung der neuen Tarifstruktur ST Reha entgegen?
Ich begrüsse die Einführung einer einheitlichen Tarifstruktur sehr, weil sie Transparenz schafft, die Grundlage für ein faires Benchmarking darstellt und so einen funktionierenden Wettbewerb ermöglicht. Besonders zu beachten wäre, dass die Tarifstruktur auf die Leistungsgruppensystematik der Spitalplanungen abgestimmt ist und dass vor allem leistungsintensive Patientengruppen korrekt abgebildet werden. Wichtig wäre auch, dass technologische Entwicklungen (Digitalisierung) rasch aufgenommen werden können.
Interview: Isabel Riedel-Schulz
Wie interessant ist der Artikel für Sie?
Weiterführende Informationen
https://www.vamed.com/ Portrait VAMED & Dr. Andreas RoosPublikationsdatum
27. September 2019
Ihr direkter Kontakt

Isabel Riedel-Schulz



